Im Glossar werden medizinische Begriffe und häufig gebrauchtes Fachvokabular erklärt.
A
Von Kapsel umgebener, mit Eiter gefüllter Hohlraum im Gewebe
Wirkungen
Die Wirksamkeit von Medikamenten wird in Zulassungsstudien ermittelt. Der Behandlungseffekt wird bestimmt, indem man die Ergebnisse (z.B. die Anzahl der Schübe oder die Zunahme der Behinderung unter der Therapie) der Patienten, die das Studienmedikament erhalten, zum Beispiel mit denen einer Placebo-Gruppe vergleicht. Placebo ist dabei ein Scheinmedikament. Die Patienten, die an der Studie teilnehmen, wissen nicht, ob sie das Medikament oder das Placebo bekommen. Echte Wirkungen und Nebenwirkungen eines Medikaments sind nur die, die im Vergleich zu der Placebo-Gruppe häufiger auftreten. Bei neueren MS-Therapiestudien wird ein neues Medikament meist mit einem alten MS-Medikament und nicht mit einem Placebo verglichen.
Die MS verläuft auch ohne Therapie bei einem Teil der Patienten (ca. 70%) über einen Zeitraum von 2 bis 3 Jahren stabil, d.h. die Patienten haben keine Zunahme der Behinderung. Um überhaupt einen Behandlungseffekt gegenüber der Placebo-Gruppe nachzuweisen, müssen an den Zulassungsstudien meist mehr als 500 Patienten teilnehmen. Außerdem fallen die Therapieeffekte meist nicht sehr groß aus. Sie könnten eventuell größer werden, wenn die Medikamente länger als 2 Jahre eingenommen werden. Denn mit zunehmender Dauer der Erkrankung nimmt auch die Zahl der ohne Therapie stabilen Patienten ab. Da die Zulassungsstudien für MS-Medikamente jedoch üblicherweise auf 2 Jahre begrenzt sind, liegen hierzu keine aussagekräftigen Daten vor. Langfristige Effekte – vor allem zu Nebenwirkungen und deren Kontrolle – werden in weiterführenden Studien untersucht. Da hier meist alle Patienten mit dem neuen Medikament behandelt werden und auch ein Teil der Patienten aus der Zulassungsstudie nicht mehr weiter mitmacht, ist die Aussagekraft dieser Studien sehr begrenzt.
Studienergebnisse können berichtet werden, indem die Senkung des Risikos (z.B. für Schübe oder Fortschreiten der Behinderung) durch das Medikament dargestellt wird. Dies bezeichnet man als Risikoreduktion.
Nebenwirkungen
Grundsätzlich spricht man in Studien nicht von Nebenwirkungen, sondern von „unerwünschten Ereignissen“, weil man den Zusammenhang zum Medikament nicht sicher kennt. Ein gutes Beispiel sind die seltenen Krebserkrankungen.
In Studien werden grundsätzlich alle Arten von Nebenwirkungen erfasst, weil man im Vorhinein nicht sagen kann, ob es sich um durch ein Medikament bedingte Nebenwirkungen handelt oder zufällige Ereignisse, die auch ohne Therapie aufgetreten wären.
Auch bei Placebo-Gabe treten solche Nebenwirkungen auf, denn schon der Glaube daran, ein Medikament zu erhalten, kann sowohl Wirkungen als auch Nebenwirkungen hervorrufen. Bei den Nebenwirkungen spricht man dann von einem Nocebo-Effekt.
Bei Studien, die zwei Medikamente vergleichen, kann die Häufigkeit typischer Nebenwirkungen für jede der Substanzen ermittelt werden. Nebenwirkungen, die bei allen Studiensubstanzen auftreten, können in der Häufigkeit nicht gut abgeschätzt werden, weil es keine Kontrollgruppe ohne Therapie gibt.
Bestimmte Eiweißsubstanzen, die sich zum Beispiel auf der Oberfläche von Zellen oder im Blut finden und anzeigen, dass eine erhöhte entzündliche Aktivität vorliegt.
(auch Komplementärtherapie): Therapiekonzepte, die nicht mit der klassischen Schulmedizin gelehrt werden und teilweise auf Heilungskonzepten anderer Kulturen beruhen. Damit sind sie „komplementär“ = ergänzend zu den Standardtherapien.
Moleküle, aus denen die Körpereiweiße (so genannte Proteine) zusammengesetzt sind.
Anaphylaxie
Allergische Reaktion.
Antihistaminikum
Antihistaminika blockieren gezielt Histamin-Rezeptoren an Zellen. Histamine sind körpereigene Botenstoffe, die unter anderem an allergischen Reaktionen beteiligt sind.
Vom Körper gebildete Eiweißkörper, die sich speziell an Fremdsubstanzen, z.B. Viren anlagern und helfen, diese zu inaktivieren. Darüber hinaus beeinflussen sie aber auch Zellfunktionen.
Antikörper, humanisiert/monoklonal
Wenn ein fremder Stoff in den Körper eindringt, z.B. ein Krankheitserreger, produzieren spezialisierte Zellen des Immunsystems gegen diesen Erreger Abwehrstoffe, sogenannte Antikörper. Diese Antikörper haben u.a. die Fähigkeit, sich an spezielle Stellen der Außenhülle kranker Zellen zu binden und diese zu zerstören. In der Therapie der MS werden gentechnisch hergestellte Antikörper verwendet, mit denen ganz gezielt bestimmte Zellen des Immunsystems zerstört werden können. Diese Antikörper heißen auch „monoklonal“ – mono: griechisch für einzeln/allein, Klon: genetisch identisch zu einem anderen Lebewesen. Sie werden hergestellt, indem eine einzelne Zelle, die diesen bestimmten Antikörper produziert, immer wieder geklont wird. Alle Klone produzieren dann identische Antikörper.
Die meisten Antikörper, die in der Medizin verwendet werden, stammen ursprünglich von Mäusen. „Humanisierte“ Antikörper werden biochemisch so verändert, dass sie menschlichen Antikörpern sehr ähnlich sind. Sie werden dann von Patienten meist besser vertragen.
Substanzen, die die Reaktion von Molekülen mit Sauerstoff und damit die Bildung weiterer schädlicher Produkte verhindern.
Schübe, die bei einem ansonsten chronischen Verlauf zusätzlich auftreten.
Reduzierung der Kortisondosis (über meist 14 Tage) nach einer hochdosierten Kortisontherapie
Autoimmunerkrankungen
Erkrankungen, bei denen sich die Abwehr gegen den eigenen Körper richtet. Beispiel sind neben der MS z.B. Diabetes mellitus, Morbus Crohn und die Hashimoto-Schilddrüsenentzündung.
B
Die Basistherapie ist als Dauertherapie zu verstehen und stellt dabei die herkömmliche Therapie da.
Behinderungsprogression
Die Zunahme der Behinderung über die Zeit zu messen ist nicht einfach, da bei der MS auch spät immer noch Schübe oder Schwankungen der Behinderung auftreten können. Deshalb ist man in Studien dazu übergegangen, dass eine neu zugenommene Behinderung nach 3 oder auch 6 Monaten bestätigt werden muss. Je später dieser Bestätigungszeitpunkt ist, desto sicherer kann man sein, dass wirklich eine Progression vorliegt.
Der Übergang vom Blut ins Gehirn ist durch bestimmte Zellen und Verbindungen abgedichtet. Man nennt ihn Blut-Hirn-Schranke.
sind Leukozyten (weiße Blutzellen) und Erythrozyten (rote Blutzellen).
Bronchospasmus
Verkrampfung der Bronchien, bzw. der Muskulatur der Bronchien. Dadurch wird die Atmung stark erschwert.
C
Die Cochrane Kollaboration ist ein Zusammenschluss von Medizinern und Wissenschaftlern, die versuchen, Diagnose- und Therapiekonzepte gemäß den Kriterien der evidenzbasierten Medizin zu bewerten, d.h. nach der Qualität der wissenschaftlichen Belege für eine bestimmte Behandlung.
Systematische Übersichtsarbeit über eine bestimmte Therapie, meist als Metaanalyse.
Die jeweils in einem einheitlichen Herstellungsvorgang erzeugte Menge eines Arzneimittels.
Substanz, die gegen aggressive Zellen, meist Krebszellen eingesetzt wird und damit auch alle anderen Zellen des Körpers, die sich teilen und aktiv sind, beeinflussen kann.
D
Nervengewebe wird auch ohne Entzündungsreaktion zerstört
Patient und Arzt wissen nicht, wer bei einer Studie die wirksame Substanz und wer ein Plazebo erhält.
Die Desoxyribonukleinsäure, kurz DNS oder engl. auch DNA, ist ein Biomolekül und trägt unsere Erbinformation.
E
Expanded Disability Status Scale, erweiterte Beeinträchtigungsskala. Die Einordnung erfolgt durch eine neurologische Untersuchung (siehe auch Was nützen mir klinische Studien?)
Bestimmte Eigenschaften, die ein Patient haben muss, um an einer Studie teilzunehmen.
Zellen des Bluts, die Entzündungsreaktionen auslösen und damit vor allem fremde Substanzen (z.B. Bakterien, Viren) abwehren sollen. Zu ihnen zählen vor allem die weißen Blutzellen.
Enzym
Ein aus mehreren Teilstücken ("Molekülen") bestehender, natürlicher Stoff, der im Körper als Katalysator fungiert. Das bedeutet, dass er zahlreiche biochemische Vorgänge im menschlichen Körper initiiert oder beschleunigt, ohne dabei selbst verbraucht zu werden.
Das Pfeiffersches Drüsenfieber ist eine häufige Viruserkrankung, die durch das Epstein-Barr-Virus hervorgerufen wird. Bei den meisten Menschen verläuft die Erkrankung harmlos und ohne Symptome, einige weisen grippeartige Symptome auf.
Erste Symptome einer Multiplen Sklerose bei schubförmiger MS, also der erste Schub.
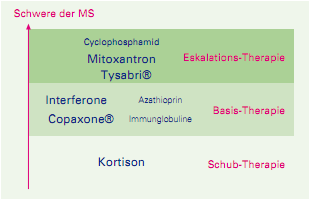
Beginn der Therapie mit einem risikoarmen, mäßig wirksamen Medikament (z.B. Interferon). Wechsel je nach Aktivität der Erkrankung auf eine stärkere Substanz, wenn die Krankheit sich nicht abbremsen lässt (z.B. Mitoxantron).
Wissenschaftliche Sicherheit eines Ergebnisses, nicht gleichbedeutend mit hoher Wirksamkeit. Es kann z.B. eine sehr gute Evidenz für die Wirkungslosigkeit einer Substanz geben.
Methodik, mit der eine objektive und nachvollziehbare Bewertung medizinischer Studien erfolgt.
Die Nerven werden elektrisch stimuliert und bei einer verlängerten Reizweiterleitung bis zur Hirnrinde kann auf eine mögliche Nervenschädigung geschlossen werden. Je nach Fragestellung kann man visuelle (VEP), sensible (SEP), oder magnetische Reize (transkranielle Magnetstimulation) setzen.
F
Flush
Ungefährliche, anfallsartige Rötung des Gesichts, die normalerweise 10 Minuten dauert.
G
Meist sind Blutplättchen (Thrombozyten) für eine krankhafte Gerinnungsstörung bzw. Blutungsneigung verantwortlich (plättchenbedingte Blutungsneigung). Typisch sind hierbei viele stecknadelkopfgroße Blutungen der Haut und der Schleimhäute (z. B. der Mundschleimhaut).
In den meisten Fällen sind zu wenige Blutplättchen im Blut vorhanden (Thrombozytopenie). Oft ist ihre Verminderung Folge einer immunologischen Reaktion gegen Medikamente (z. B. Schmerzmittel, Entzündungshemmer, Antibiotika) oder einer Autoimmunreaktion gegen die Blutplättchen selbst, was zu ihrem erhöhten Abbau führt. Eine typische Nebenwirkung von Alemtuzumab ist die akute immunthrombozytopenische Purpura (ITP oder auch WerlhofErkrankung). Bei der ITP kommt es zu einer Verminderung der Blutplättchen (Thrombozyten). Sie tritt bei etwa jedem 100. Patienten (1 von 100) auf, der mit Alemtuzumab behandelt wird.
Blutplättchen sind für die Blutstillung innerer und äußerer Blutungen, z.B. nach Verletzungen, notwendig. Wenn sie in zu geringer Anzahl vorhanden sind, kann es zu Blutungen kommen, die in sehr seltenen Fällen auch tödlich verlaufen können.
Bei Reduktion der Blutplättchen um mehr als 30% bzw. unter den unteren Normwert muss eine wöchentliche Kontrolle erfolgen. Wenn der Wert unter 100.000 Plättchen pro Mikroliter sinkt, sollte ein Blutexperte zu Rate gezogen werden. Bei wiederholt niedrigen Werten sollte eine Bestimmung von Antikörpern gegen die Blutplättchen erfolgen.
Die Gesamtanzahl oder auch die errechnete Gesamtfläche an Entzündungsherden (Läsionen) im Kernspin.
H
Der Beurteilungsmaßstab in einer Studie für die Wirksamkeit einer Therapie, z.B. das Auftreten von Schüben.
Hazard Ratio
Die Hazard-Ratio oder Ausfallrate ist eine Rechnung, bei der die Anzahl bestimmter Ereignisse, wie das Auftreten von Schüben oder Behinderungszunahme, auf eine jeweilige Gruppe bezogen berechnet wird und dann 2 Gruppen verglichen werden.
Behandlungsversuch im Einzelfall mit einem Medikament ohne Zulassung für die vorliegende Erkrankung. Rechtlich möglich, aber zunehmend von den Krankenkassen unterbunden.
I
siehe Antikörper; es werden verschiedene Immunglobulinklassen unterschieden:
- IgM: frühe Infektabwehr
- IgG: späte Infektabwehr
- IgA: IgA ist Immunglobulin A, ein bestimmter Antikörper des Menschen, der vor allem im Speichel vorkommt.
Feinregulation des Abwehrsystems.
Hemmung des Abwehrsystems.
Immuntherapie
Das Konzept der Immuntherapie wurde unter der Vorstellung entwickelt, dass es sich bei der MS vor allem um eine Erkrankung des Immunsystems handelt. Die Immuntherapie zielt darauf ab, Immunreaktionen teilweise zu unterdrücken und so das Fortschreiten der MS zu verhindern. Eine Therapie soll vor neuen Schüben und der Zunahme der Beeinträchtigung schützen. Unter dem Ansatz, dass man eine Therapie mit einem mäßig wirksamen, aber auch risikoärmeren Medikament anfängt und nur bei "Nicht-Ansprechen" zu einem stärkeren Medikament übergeht, entstand ein zweistufiges Behandlungskonzept mit einer Unterteilung in Therapien für milde/moderate Verläufe und für hochaktive MS.
Immunthrombozytopenische Purpura (ITP)
Siehe Gerinnungsstörungen, autoimmune
Induktionstherapie
Bei der Induktionstherapie wird zu Beginn ein stärker wirksames bzw. hochdosiertes Medikament verabreicht, um die aktive Phase der Erkrankung zu durchbrechen, und anschließend mit einer milderen bzw. geringer dosierten Therapie fortzufahren.
Hilfsmittel (meist ein so genannter „Pen“, in den eine Spritze gesteckt wird), um sich selbst Injektionen (Spritzen) zu geben.
siehe Intention-to-treat-Analyse im Kapitel "Was nützen mir klinische Studien?".
Man unterscheidet unterschiedliche Interferone:
- Alpha-Interferone
- Gamma-Interferone
- Beta-Interferone (oder auch ß-Interferone) (Man unterscheidet zwei verschiedene Typen:)
- Die 1A Beta-Interferone (oder auch Interferon-ß1A) entsprechen in ihrer Struktur vollständig der körpereigenen Substanz.
- Die 1B Beta-Interferone (oder auch Interferon-ß1B) unterscheiden sich geringfügig von der körpereigenen Substanz.
Inzwischen sind drei Beta-Interferone zuge- lassen, zwei 1A-Betainterferone und ein 1B- Betainterferon: Betaferon® von Bayer-Vital Schering Avonex® von Biogen-Idec Rebif® von Serono. Avonex® und Rebif® ähneln am meisten dem menschlichen Interferon-Beta, Betaferon® hat eine chemisch etwas andere Struktur. Die Interferone unterscheiden sich darüber hinaus in der Dosierung und darin, ob sie in den Muskel (intramuskulär = i.m.) oder unter die Haut (subkutan = s.c.) gespritzt werden
lat. für "in den Muskel", meist bezogen auf die Gabe von Spritzen.
lat. für "in die Vene". Intravenös bezieht sich auf die Applikationsart von Medikamenten. Intravenös ist, neben der oralen Applikation, die häufigste Art Medikamente zu verabreichen.
J
Das JC-Virus ist ein Humanes Poloymavirus und gilt als opportunistischer Erreger der Gehirnerkrankung Progressive Multifokale Leukenzephalopathie (PML).
K
Erkrankung und Schwächung des Herzmuskels.
Beim Kernspintomogramm werden durch ein starkes Magnetfeld alle Atomkerne im Körper ausgerichtet. Gemessen wird dann nach Ausschaltung des Magnetfeldes, wie die Atomkerne in ihren Grundzustand zurückschwingen. Dieser Prozess kann auf unterschiedliche Arten analysiert werden. Meist werden T1- und T2-gewichtete Aufnahmen gemacht. In T1 lassen sich besser bleibende Schäden, als so genannte schwarze Löcher erkennen. Die Entzündungsherde erscheinen hier schwarz. In T2 können die meisten Entzündungsstellen gesehen werden, wobei hier nicht festgestellt werden kann, ob eine bleibende Schädigung auftritt.
Erstmaliges Auftreten von MS-typischen Beschwerden wie Sehnerventzündung, Rückenmarksentzündung.
Studien können statistisch sichere Ergebnisse bringen, ohne klinisch relevant (bedeutsam) zu sein. Wenn man z.B. zeigen kann, dass ein MS-Medikament dazu führt, dass Patienten drei Meter weiter gehen können, dann ist das klinisch nicht relevant
Hemmung der Bildung von neuen Blutzellen im Knochenmark.
siehe Alternativtherapie.
Siehe Vertrauensbereich.
Gründe, aus denen ein bestimmtes Medikamente nicht gegeben werden darf..
Ein Kontrastmittel (meist Gadolinium) wird während des Kernspintomogramms über die Vene gegeben und in akut entzündlichen Läsionen gespeichert. Auf den T2-Bildern sind diese dann als helle Punkte sichtbar.
Kontrastmittel sammelt sich in frisch entzündlichen Herden des Gehirns, bedingt durch eine Störung der Blut-Hirn-Schranke. Damit können diese im Kernspin sichtbar gemacht werden (siehe auch Kontrastmittel).
Gruppe von Personen, die eine bestimmte Therapie nicht erhält.
Studie, die nach einem strukturierten Protokoll vorgeht.
Dosierungen einiger Medikamente (z.B. Mitoxantron) werden nicht nach dem Gewicht von Patienten, sondern aus der Körperoberfläche berechnet. Diese errechnet sich aus Körpergröße und Gewicht und liegt meist knapp unter 2 Quadratmetern (m2).
L
Studie, die versucht über längere Zeit Wirkungen und Nebenwirkungen zu erfassen. Bei MS kann man erst ab fünf Jahren von Langzeitstudien reden.
Leberfunktionstests sind die Eiweißstoffe (Enzyme) GOT (neue Bezeichnung: AST), GPT (neue Bezeichnung: ALT), Gamma-GT und AP. Sie haben vor allem eine wichtige Funktion in Abbauprozessen von Substanzen, die der Körper nicht mehr braucht oder die den Körper schädigen. Ein Anstieg derselben im Blut spricht für eine Leberschädigung, da sie aus kaputten Leberzellen freigesetzt werden.
Verminderung der weißen Blutzellen.
alle weißen Blutzellen = Lymphozyten, Granulozyten und Monozyten.
Lymphozyten sind eine Untergruppe der weißen Blutzellen. Die T-Lymphozyten greifen bei der MS über Botensubstanzen direkt Nervenzellen an und sind die wichtigsten Vermittler der Krankheit. Aber auch B-Lymphozyten, die Antikörper produzieren, haben bei MS eine Bedeutung.
Anzahl der Leukozyten im Blut pro Mikroliter (µl)
Verminderung der Lymphozyten.
M
Eine Metaanalyse ist eine systematische Übersichtsarbeit. Sie versucht, nach transparenten Kriterien alle Daten zu einer Therapie oder Diagnosemaßnahme aus verschiedenen Studien zusammenzufassen. Im besten Fall kann auch eine rechnerische Zusammenfassung zu den verschiedenen Ergebnissen (Nutzen und Nebenwirkungen) erfolgen. Der höchste wissenschaftliche Wirksamkeitsnachweis einer Therapie sind mehrere hochwertige randomisierte kontrollierte Studien, die in einer Metaanalyse einen klaren Nutzen zeigen.
siehe Kernspintomogramm
Makulaödem
Ein Makulaödem ist eine Einlagerung von Flüssigkeit an der Stelle des schärfsten Sehens, der Makula. Dies kann zu Sehstörungen wie Verschwommensehen führen.
Im Jahre 2001 eingeführte Diagnosekriterien, die vorwiegend auf dem Kernspinbefund beruhen und eine Diagnosestellung schon nach dem 1. Schub ermöglichen.
Mikrogramm ist eine physikalische Maßeinheit. 1 Mikrogramm (µg) = 1 Millionstel Gramm = 10-6 g
Errechnet sich aus der Summe aller Einzelwerte geteilt durch die Gesamtzahl an Werten.
Ein aus mehreren Atomen bestehendes Teilchen
Monozyten
Untergruppe der weißen Blutzellen
Multiple Sclerosis Functional Composite, Testbatterie, mit der objektiv die Beein- trächtigung von Gehen, Handfunktion und Gedächtnis untersucht werden können.
Multiple Sklerose Therapie Konsensus Gruppe. Gruppe von MS-Experten im deutschsprachigen Raum, die sich auf bestimmte Therapieempfehlungen für die Behandlungspraxis zu einigen versuchen.
Die Isolationsschicht der Nerven besteht vor allem aus Myelin. Gegen dieses Myelin richten sich bei der MS die autoaggressiven (= selbstzerstörerischen) Zellen.
Myelinscheiden
Myelinscheiden, auch Markscheiden genannt, umgeben die Nervenfortsätze. Sie bestehen vor allem aus Eiweißen und Fetten. Sie sind in mehreren Lagen um die Nervenfasern gewickelt. Die Myelinschicht ermöglicht besonders rasche Übertragung von Nervenimpulsen. Wird die Myelinschicht geschädigt, wird dadurch die Weiterleitung der Nervenimpulse gestört oder verhindert.
N
Nach internationaler Konvention werden mit „sehr häufig“ die Nebenwirkungen beschrieben, die bei mehr als 10% der Patienten auftreten.
„Häufig“ sind diejenigen, die bei 1-10% und „gelegentlich“ die, die bei 0,1-1% auftreten.
„Selten“ meint die Nebenwirkungen, die sich bei 0,01-0,1% der Patienten zeigen und „sehr seltene“ Nebenwirkungen treten nur in weniger als 0,01% Fällen (also bei weniger als 1 von 10.000 Patienten) auf.
NEDA - no evidence of disease activity
NEDA kann als Therapieziel herangezogen werden. Es heißt Freiheit von Krankheitsaktivität, d.h. keine Schübe, keine Zunahme der Behinderung, keine neuen oder vergrößerten T2-Herde und keine Kontrastmittelanreicherungen. Dadurch misst NEDA alles, was man an Krankheitsaktivität bei MS bestimmen kann. Da aber vor allem die T2-Herde im Verlauf mehr werden, auch unter allen Therapien, bestimmt der MRT-Befund maßgeblich, ob NEDA erreicht wird. NEDA zu erreichen ist sehr schwierig. Und ob das Vorliegen von NEDA über 1 bis 2 Jahre eine Stabilität in der Zukunft voraussagen kann, ist unklar.
Dimethylfumarat: In den Zulassungsstudien von Fumarat wurde NEDA bei Placebo in 49% und bei Fumarat in 65% der Fälle erreicht.
Alemtuzumab: In CARE-MS II wurde NEDA bei 14% der Patienten mit Interferon-beta 1a und 32% der Patienten mit Alemtuzumab erreicht.
Cladribin: In der Zulassungsstudie von Cladribin, CLARITY, wurde NEDA bei Placebo in 16% und bei Cladribin in 44% der Fälle erreicht.
Teriflunomid: In der TEMSO-Zulassungsstudie wurde NEDA bei Placebo bei 14,3% und bei Teriflunomid (14 mg) bei 28,1% der Patienten erreicht (Monat 6 bis Jahr 2).
Ocrelizumab: In der Zulassungsstudie von Ocrelizumab bei primär progredienter MS wurde ein modifizierter NEDA-Wert bei Placebo in 9% und bei Ocrelizumab in 30% erreicht. Hier wurden noch die Tests für Handfunktion und Gehzeit für 7,5m mit als Kriterien aufgenommen.
Natalizumab: In den Zulassungsstudien von Natalizumab war NEDA kein Studienendpunkt und wurde deshalb nicht beschrieben.
Fingolimod: In den Zulassungsstudien von Fingolimod wurde über NEDA nicht berichtet.
Glatirameracetat: In den Zulassungsstudien von Glatirameracetat wurde NEDA nicht als Therapieziel verwendet und deshalb nicht angegeben.
Daten, die gegen die Wirksamkeit eines Medikaments sprechen.
Untergang, bzw. Absterben von Gewebe.
Klare Flüssigkeit, die das Gehirn und Rückenmark umspült und von speziellen Zellen im Gehirn selbst produziert wird.
Nierenerkrankungen
Bei der Gabe von Alemtuzumab kann sehr selten (bei 4 Fällen von 1.486 Patienten, die Alemtuzumab in klinischen Studien erhalten haben) kann nach der Gabe des Medikaments eine bestimmte Nierenerkrankung, die Glomerulonephritis (Nierenkörperchenentzündung), auftreten. Dies ist eine Autoimmunerkrankung des Nierengewebes, die zu einer schweren Störung der Entgiftungs und Filterfunktion der Niere führen und auch auf die Lunge übergehen kann. Bei zu später Behandlung sind bleibende Schädigungen der Nieren möglich (inklusive Nierenversagen). Ein unbehandeltes oder zu spät erkanntes Nierenversagen kann tödlich verlaufen. Durch die regelmäßigen Kontrolluntersuchungen in den klinischen Studien und nach der Zulassung wurden alle Fälle von Nierenerkrankungen rechtzeitig erkannt und erfolgreich behandelt.
O
Antikörper, die von einigen wenigen (greichisch: oligo) Antikörperzellen (Klone) produziert werden. Diese lassen sich nach Trennung verschiedener Eiweiße als schwarze Streifen auf einem Teststreifen erkennen.
Oral bezieht sich meistens auf die Applikationsart von Medikamenten. Die orale Einnahme von Medikamenten ist neben der intravenösen Applikation, einer der häufigsten Arten Medikamente zu verabreichen.
P
Abkürzung für Paced-Serial-Addition-Task, ein neuropsychologischer Test, bei dem Zahlen addiert werden müssen und der so Gedächtnis und Informationsverarbeitungsgeschwindigkeit misst.
siehe Was nützen mir klinische Studien?
Vorstudie oder auch Phase-1 oder Phase-2-Studie mit der erste Daten zur Verträglichkeit und Wirksamkeit eines Medikaments erhoben werden.
Bei der Plasmapherese erfolgt die Trennung von Blutplasma (den flüssigen Blutbestandteilen) und Blutkörperchen. Über eine Schlauchverbindung (Katheter) werden die Blutkörperchen vom Plasma getrennt und über den Katheter zurückgegeben. Das Plasma wird durch eine spezielle Eiweißlösung ausgetauscht, so dass die flüssigen Blutbestandteile entfernt werden.
Scheinmedikament ohne Wirkstoff.
Alte MS-Diagnosekriterien, die vor allem darauf beruhen, dass 2 Schübe aufgetreten sein müssen, damit die Diagnose „Multiple Sklerose“ sicher gestellt werden kann. (siehe Wie kann Multiple Sklerose diagnostiziert werden?)
siehe Therapie der primär chronischen-progredienten MS
Zunahme der Beeinträchtigung.
Progressive multifokale Leukenzephalopathie (PML)
Die PML ist eine Viruserkrankung des Gehirns, die nur bei Menschen mit geschwächter Abwehr auftritt und zu schweren Behinderungen führen oder sogar tödlich sein kann.
Was ist eine progressive multifokale Leukenzephalopathie (PML)?
PML ist eine schwere Entzündung des Gehirns. Sie wird von einem Virus (JC-Virus) verursacht, mit dem man sich im Laufe des Lebens infizieren kann. Normalerweise verhindert ein gesundes Immunsystem die Vermehrung des JC-Virus und die Erkrankung PML bricht nie aus. Mit neuen Untersuchungsmethoden finden sich bei etwa 60% der MS-Patienten im Blut Antikörper gegen das JC-Virus. Dies ist ein Hinweis dafür, dass sich der Körper mit dem Virus auseinandergesetzt hat.
Bei Personen mit einem geschwächten Immunsystem kann das Virus eine PML hervorrufen. Diese Personen sind z.B. AIDS-Patienten, Empfänger von Organtransplantationen oder Patienten, die eine Chemotherapie erhalten. Die Verdachtsdiagnose PML lässt sich anhand relativ typischer Veränderungen in Kernspin-Aufnahmen des Gehirns stellen. Die PML kann zu Lähmungen, Sehstörungen, Konzentrationsproblemen, Gedächtnisdefiziten und anderen Beeinträchtigungen der Hirnfunktion und sogar zum Tode führen. Gelingt es aber, die Funktion des Immunsystems rechtzeitig wiederherzustellen, kann der Patient die Erkrankung überleben. Allerdings bleiben meist Beeinträchtigungen unterschiedlicher Schwere z.B. Lähmungen, Seh- oder Denkstörungen bis hin zu schwersten bleibenden Behinderungen. Derzeit gibt es keine wirksame Therapie gegen die PML, die Behandlung besteht vor allem in einer Wiederherstellung des Immunsystems.
Gibt es bei der PML typische Krankheitszeichen?
Nein, die betroffenen Patienten entwickelten zunehmende Lähmungen, Sehstörungen, Krampfanfälle, Beeinträchtigungen der Denkfunktionen oder Sprachstörungen, einzelne auch Wesensveränderungen. Im Einzelfall sind die Symptome einer PML schwer von den Folgen eines MS-Schubes oder einer fortschreitenden MS zu unterscheiden.
Wie wird die Diagnose gestellt?
Die wesentlichen Diagnosemethoden sind eine Kernspinuntersuchung des Gehirns und der Nachweis des JC-Virus mittels PCR (Polymerase-Kettenreaktion), einer Technik, die das Erbgut des Virus in Proben des Nervenwassers aufspürt. Ist das Ergebnis der PCR in einem Labor negativ (kein JC-Virusnachweis), muss unter Umständen eine weitere Nervenwasserprobe an ein so genanntes Referenzlabor geschickt werden. Bei anhaltendem Verdacht sind möglicherweise mehrere Nervenwasseruntersuchungen notwendig. Neuere Auswertungen zeigen, dass auch das Verhältnis zwischen der Konzentration der JCV-Antikörper im Blut und der Antikörperkonzentration im Nervenwasser für eine frühe Diagnosestellung der PML hilfreich sein könnte. Die im Kernspin erkennbaren Veränderungen des Hirngewebes lassen sich nicht immer eindeutig der PML zuschreiben. Manchmal wird erst bei einem erneuten Kernspin der Verdacht auf eine PML geweckt. Eine PML kann daher vor allem zu Beginn nicht immer eindeutig nachgewiesen oder ausgeschlossen werden. In manchen Fällen lässt sich die Diagnose nur durch Entnahme einer Gewebeprobe aus dem Gehirn (Hirnbiopsie) sichern. Jedoch kann selbst diese trotz PML negativ sein.
Wie wird die PML behandelt?
Derzeit gibt es keine Therapie mit bewiesener Wirksamkeit gegen die PML. Wenn bei einem Verdacht auf PML der Virus nachgewiesen wurde, versucht man, das Immuntherapeutikum so rasch wie möglich aus dem Körper zu entfernen. Damit will man dem Immunsystem die Chance geben, die Virusinfektion unter Kontrolle zu bringen. Dazu wird oft durch eine Blutwäsche (Plasmapherese, Immunadsorption) das MS-Medikament aus dem Körper entfernt.
Wie viele PML-Fälle traten bisher unter den verschiedenen MS-Medikamenten auf?
- Natalizumab: 804 Fälle einer PML auf 193.800 mit Natalizumab behandelte Patienten vor (Stand 14.12.2018)
- Dimethylfumarat: Bei der Behandlung von MS-Patienten mit Fumarat trat bis zum Juni 2017 bei 5 von über 271.000 weltweit behandelten Patienten eine PML auf.
- Alemtuzumab: Bisher keine PML-Fälle (Stand 2017).
- Cladribin: In der Therapie der Haarzellleukämie mit Cladribin wurden PML-Fälle berichtet. Bei MS-Patienten gab es bisher, in 12 Jahren klinischer Erfahrung, nach Cladribin-Gabe aber keine PML-Fälle.
- Teriflunomid: 2017 kam es nach 3-monatiger Teriflunomid-Therapie und vorheriger Natalizumab-Therapie bei einem Patienten zum Verdacht auf eine PML. Die Diagnose wurde bisher nicht bestätigt.
- Ocrelizumab: Bei sechs Patienten, die mit anderen Immuntherapien vorbehandelt wurden, wurde eine PML festgestellt (Stand: September 2018). Diese Patienten hatten teilweise schubförmige, aber auch sekundär und primär progrediente MS-Verläufe. Die wissenschaftliche und behördliche Einschätzung ist hier, dass alle Patienten schon vor der Ocrelizumab-Gabe eine PML unter Natalizumab (5 Fälle) oder Fingolimod (1 Fall) entwickelt hatten, diese also nicht Ocrelizumab zugeschrieben werden kann.
- Fingolimod: Bei der Behandlung mit Fingolimod erkrankten bislang 24 Patienten auf über 267.000 behandlete Fälle an einer PML. Bei 15 von diesen Fällen liegen Daten vor, wie sich die Erkrankung entwickelt hat. 3 von diesen 15 starben an den Folgen der PML. Möglicherweise steht das Risiko einer PML bei Fingolimod im Zusammenhang mit einer deutlich reduzierten Lymphozytenzahl.
Erst nach der Planung einer Studie werden Daten erhoben; im Gegensatz zur retrospektiven Studie, wo alte Daten neu ausgewertet werden.
abgeleitet von Probability = Wahrscheinlichkeit. Der p-Wert gibt die Signifikanz an. Damit wird die statistische Sicherheit ausgedrückt, mit der ein Ergebnis nicht als zufällig betrachtet wird.
Q
R
Zufallsverteilt
Randomised Controlled Trial, engl. für randomisiert-kontrollierte Studie (siehe Randomisiert-kontrollierte Studie).
Als absolutes Risiko wird die Wahrscheinlichkeit eines als ungünstig beurteilten Ereignisses ausgedrückt, das in einer definierten Gruppe (also entweder Verum- oder Placebogruppe) und einem festgelegten Zeitraum auftritt. Die Differenz zwischen den absoluten Risiken kann als absolute Risiko-Reduktion/-Erhöhung interpretiert werden.
Als relatives Risiko wird dagegen das Verhältnis der in den verschiedenen Gruppen aufgetretenen Risiken zu betrachtet. Die relative Risiko-Reduktion ergibt sich somit aus dem Verhältnis der absolut weniger auftretenen ungünstigen Ereignissen in der Gruppe mit einer Maßnahme (Verum) zu dem absoluten Risiko in der Gruppe ohne diese Maßnahme (Placebo).
Je nach Betrachtungsweise und individuellen Interessen kann man also die Verminderung des Risikos in absoluten Risiken oder eher beeidruckenden relativen Zahlen (in Prozent) angeben. Bei kleinen absoluten Risiken ist die Relative Risiko-Reduktion fast immer eindrucksvoller als die Absolute Risiko-Reduktion. Wenn nun die Wirksamkeit einer Intervention herausgestellt werden soll, wird fast zwangsläufig auf den höheren Wert der Relativen Risiko-Reduktion zurückgegriffen werden. Aus diesem Grund spielt die letztere in der Pharmawerbung eine hervorragende Rolle (vgl. Kunz et al. 2007, S. 35-6).[1]
Risikoreduktion, absolute und relative:
Diese beiden Kennzahlen sind nicht ganz einfach zu verstehen, aber für die Bewertung von Studienergebnissen wichtig. Dabei erscheint die relative Risikoreduktion meist deutlich höher als die absolute und wird bevorzugt eingesetzt, um Patienten und Ärzte von Medikamenten zu überzeugen. Beide beschreiben aber den gleichen Sachverhalt.
Die absolute Risikoreduktion (ARR) gibt an, wie viele Patienten einen tatsächlichen Nutzen von der Therapie haben. Hierbei werden alle Studienteilnehmer in die Berechnung einbezogen, ob mit Ereignis (z. B. Schub) oder ohne Ereignis (z.B. schubfreie Patienten). Wenn zum Beispiel 5 von 100 Patienten in der Kontrollgruppe (z.B. Placebo) Schübe haben, aber unter einem Medikament nur 4 von 100, dann ist die absolute Risikoreduktion bzw. der absolute Nutzen 5 - 4 von 100, also 1 von 100 (1%).
Die relative Risikoreduktion (RRR) gibt den Nutzen von Studienteilnehmern mit einer Therapie, bei denen das untersuchte Ereignis (z. B. Schübe) auftrat, im Vergleich zur Kontrollgruppe (z.B. Placebo) an. Zum Beispiel haben 5 von 100 Patienten in der Kontrollgruppe Schübe, aber unter einem Medikament nur 4 von 100. Dann entspricht die relative
Risikoreduktion der Differenz, also 5 - 4 = 1, aber nicht bezogen auf 100, sondern auf die 5 Patienten mit Schüben in der Kontrollgruppe. Damit ist die relative Risikoreduktion bzw. der relative Nutzen 1 von 5, oder auf 100 umgerechnet: 20 von 100, also 20%.
Auf das Verhältnis kommt es an: Je seltener bestimmte Ereignisse auftreten und dann durch eine Therapie noch seltener werden, desto höher wird die RRR. Wären zum Beispiel in der Placebo-Gruppe nur 2 von 100 Patienten, die eine Zunahme der Behinderung haben und in einer Therapiegruppe dann nur noch 1 von 100 Patienten mit Behinderungszunahme, dann wäre die absolute Risikoreduktion 1, die relative aber 50%. Noch deutlicher wird das, wenn Ereignisse noch seltener sind: Bei 2 von 10.000 Patienten mit Behinderungszunahme gegen- über 1 von 10.000 ist die ARR 0,01, die RR bleibt 50%. Deshalb ist die alleinige Angabe der RRR irreführend.
Was nützt mir das als Patient? Wenn in einer Studie nur sehr selten Ereignisse auftreten, die dann aber von einem Medikament verhindert werden können, ist die relative Risikoreduktion groß. Das gilt für die Schubratenreduktion in neuen MS-Studien. Die absolute Risikoreduktion wird dann aber immer kleiner.
Nur beide Zahlen zusammen liefern ein realistisches Bild über die Wirkung. Pharmafirmen werben oft mit der Angabe der relativen Risikoreduktion.
Rituximab
Auch Rituximab ist ein Anti-CD20 Antikörper, der schon 1998 zur Krebstherapie und 2006 in der Therapie rheumatologischer Erkrankungen zugelassen wurde. Auch die frühen MS-Studien waren positiv. Wegen Auslaufen des Patentschutzes und um die Verträglichkeit noch zu verbessern, wurde Ocrelizumab entwickelt. Rituximab ist in Deutschland nicht zur MS-Therapie zugelassen, wird aber in anderen Ländern in der MS-Therapie eingesetzt.
S
Es handelt sich um einen von Bindegewebe (Knochen, Knorpel, Kollagenfasern, aber auch das Gerüst vieler Organe) ausgehenden bösartigen Tumor, häufig sind die Extremitäten betroffen.
Schilddrüsenüber- oder -unterfunktion treten nach der Gabe des Immunmedikaments Alemtuzumab unter den folgenden Namen auf: Autoimmunthyreoiditis, HashimotoKrankheit und Basedow‘sche Erkrankung. Die Schilddrüse produziert lebenswichtige Hormone, die für die Aufrechterhaltung vieler Körper- und Stoffwechselfunktionen notwendig sind. Bei bis zu einem Drittel aller Behandelten kam es in den Studien zu Veränderungen der Schilddrüsenhormone, die jedoch meist ohne Beschwerden blieben. Durch die regelmäßigen Kontrolluntersuchungen bei allen Patienten wurden die Schilddrüsenerkrankungen erkannt, verliefen meist harmlos und waren durch eine medikamentöse, oftmals dauerhafte Tablettentherapie gut behandelbar.
Bei erhöhtem oder erniedrigtem sogenanntem TSH (Thyroidea Stimulierendes Hormon) sollten die Schilddrüsenhormone T3 und T4 sowie Schilddrüsenantikörper bestimmt werden.
siehe Was ist Multiple Sklerose?
Anzahl von Schüben über eine bestimmte Zeit, meist pro Jahr oder pro 2 Jahre.
siehe Was ist Multiple Sklerose?
Sensitivität und Spezifität sind die wichtigsten Kenngrößen, die die Qualität eines diagnostischen Tests beschreiben. Die Sensitivität beschreibt, wie sicher der Test eine vorliegende Erkrankung erkennt (siehe Sensitivität).
Entspricht einer Phase-1 oder Phase-2-Studie (siehe Studienphasen). Hier geht es vor allem darum, die Verträglichkeit eines Medikaments zu prüfen.
Statistische Auswertungen der Studienergebnisse haben ergeben, dass diese mit hoher Wahrscheinlichkeit nicht auf einem Zufall beruhen (siehe Statistische Signifikanz).
Sensitivität und Spezifität sind die wichtigsten Kenngrößen, die die Qualität eines diagnostischen Tests beschreiben. Die Spezifität beschreibt, wie genau ein Test nicht erkrankte Menschen richtig als nicht erkrankt erkennt (siehe Spezifität).
Muskelsteife, bedingt durch Schädigung von Nervenfasern im Zentralnervensystem.
Das Systemische Post–Injektions–Reaktions–Syndrom ist eine allergische Reaktion unter Copaxone®.
Auswertung von Untergruppen von Patienten einer Studie, siehe Subgruppenanalyse.
lat. für unter der Haut oder in das Hautfettgewebe, meist bezogen auf die Gabe von Spritzen.
T
Wie groß sind die Therapieeffekte bei MS im Vergleich zu anderen Therapien?
Ein solcher Vergleich ist schwierig, weil Krankheiten und Therapien, Wirkungen und Nebenwirkungen nur sehr begrenzt vergleichbar sind. Wenn durch eine Therapie bei einer Krankheit bei 100 Behandelten 2 Todesfälle verhindert werden, ist das sicher anders zu bewerten, als wenn von 100 behandelten MS-Patienten 2 schubfrei bleiben. Auch müssen die Art und die Häufigkeit von Nebenwirkungen mit betrachtet werden. Im Folgenden sind einige Beispiele aufgeführt, die einen Anhalt dafür geben, wie groß Therapieeffekte bei verschiedenen Erkrankungen sind. Zwei Beispiele:
Morbus Crohn: Morbus Crohn ist eine entzündliche Darmerkrankung, die ähnlich wie die MS in Schüben verläuft. Eine Immuntherapie mit Azathioprin wird zur Verhinderung von Schüben bei Morbus-Crohn-Patienten ohne aktuelle Krankheitsaktivität angewendet. Hier haben 14 von 100 Patienten einen Nutzen von der Therapie, da bei ihnen über 1 Jahr keine Schübe aufgetreten sind.
Herzinfarkt: Eine große Studie zur Gabe von Blutfettsenkern (Statinen) zeigte, dass durch die Therapie bei weniger als 1 von 100 (0,6 auf 100) behandelten Patienten über einen Zeitraum von 3 Jahren ein Tod durch Herzinfarkt verhindert wurde.
Thrombose
Eine Thrombose ist eine Gefäßerkrankung, bei der sich ein Blutgerinnsel, auch Thrombus genannt, in einem Gefäß bildet und dieses in der Folge teilweise oder gänzlich verstopfen kann.
heißen die Blutplättchen, die für die Blutgerinnung wichtig sind. Eine Verminderung kann zu Blutungen führen, eine Vermehrung zu Gefäßverstopfungen.
Verminderung der Blutplättchen
Verlaufsform der MS, bei der ein hauptsächlich chronischer Verlauf von Beginn an vorliegt. Darüber hinaus können zu Beginn oder im weiteren Verlauf Schübe auftreten.
Entzündungsherde in T1-gewichteten Kernspinbildern.
Entzündungsherde in T2-gewichteten Kernspinbildern, siehe auch Kernspin
Der T-Zell-Rezeptor stellt die entscheidende Andockstelle dar, über die ein T- Lymphozyt aktiviert wird.
U
V
Strategie, die sicher stellen soll, dass Patienten und Ärzte nicht wissen, wer das wirksame Medikament bekommt und wer das Scheinmedikament.
Statistischer Wert, der die Genauigkeit des Ergebnisses angibt. Je größer der Vertrauensbereich, desto ungenauer ist das Ergebnis. Der Vertrauensbereich (oder auch Konfidenzintervall, KI) gibt an, wie sicher der Ergebniswert einer Studie dem wirklichen Wert entspricht. Je kleiner die Studie, desto eher kann ein Ergebnis zufällig sein und desto größer ist der Vertrauensbereich. Wenn also z.B. 25 von 100 Patienten von einem Medikament einen Nutzen haben und der Vertrauensbereich von 0 bis 50 geht, dann heißt das: Möglicherweise haben in Wirklichkeit keiner oder auch 50 von 100 einen Nutzen. Je kleiner der Vertrauensbereich, desto vertrauenswürdiger das Ergebnis. Das heißt für das Beispiel: Wenn der Vertrauensbereich bei 22 bis 28 liegt, dann ist das Ergebnis "25" der Studie wahrscheinlich dicht am wirklichen Wert. Die Vertrauensbereiche werden maßgeblich durch die Größe der Studie bestimmt.
Zwei von uns erstellte und evaluierte Erklärungsvideos zu Vertrauensbereichen (am Beispiel Durschnittsgewichte und Apfelbehandlung) mit den von uns verwendeten Grafiken gibt es hier.
Patientengruppe, die die „wahre“ (verum = wahr) Substanz bekommt.
siehe Pilotstudie
W
X
Y
Z
siehe Hauptendpunkt bzw. siehe Endpunkte
Studie, die angelegt ist, um eine Zulassung für ein Medikament von den Gesundheitsbehörden zu bekommen. Mit der Zulassung wird das Medikament auch erstattungspflichtig für die Krankenkasse.
Einzelnachweise
↑ Kunz et al. Lehrbuch Evidenzbasierte Medizin in Klinik und Praxis. Deutscher Ärzteverlag. 2007.
